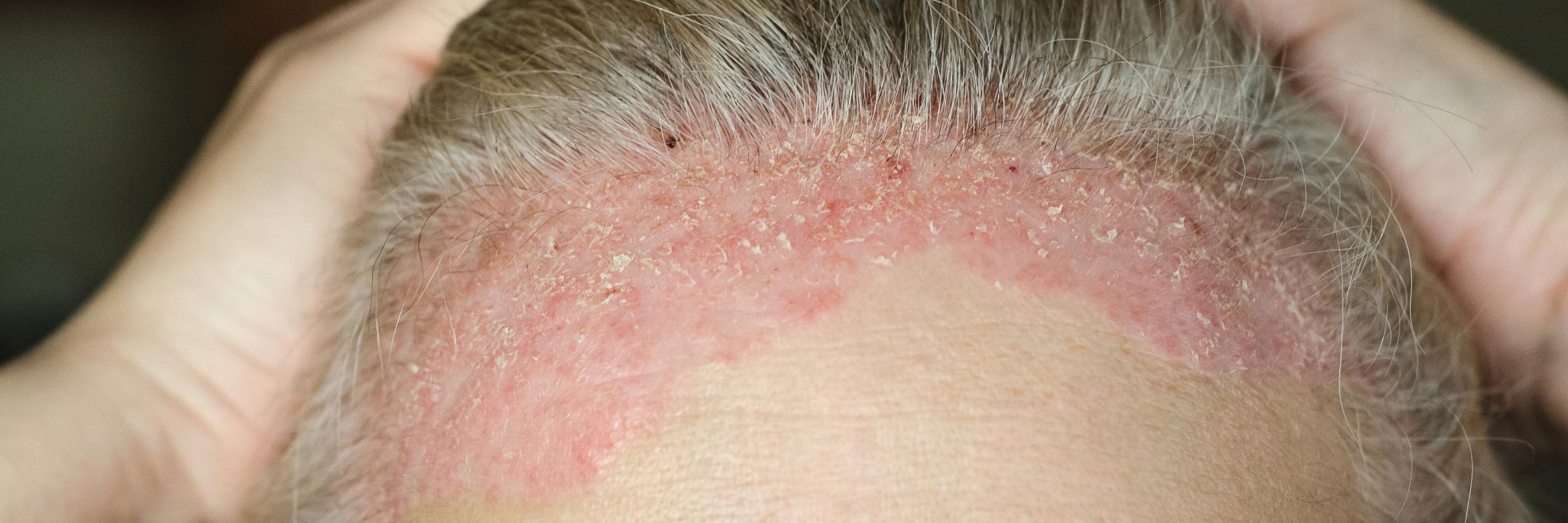
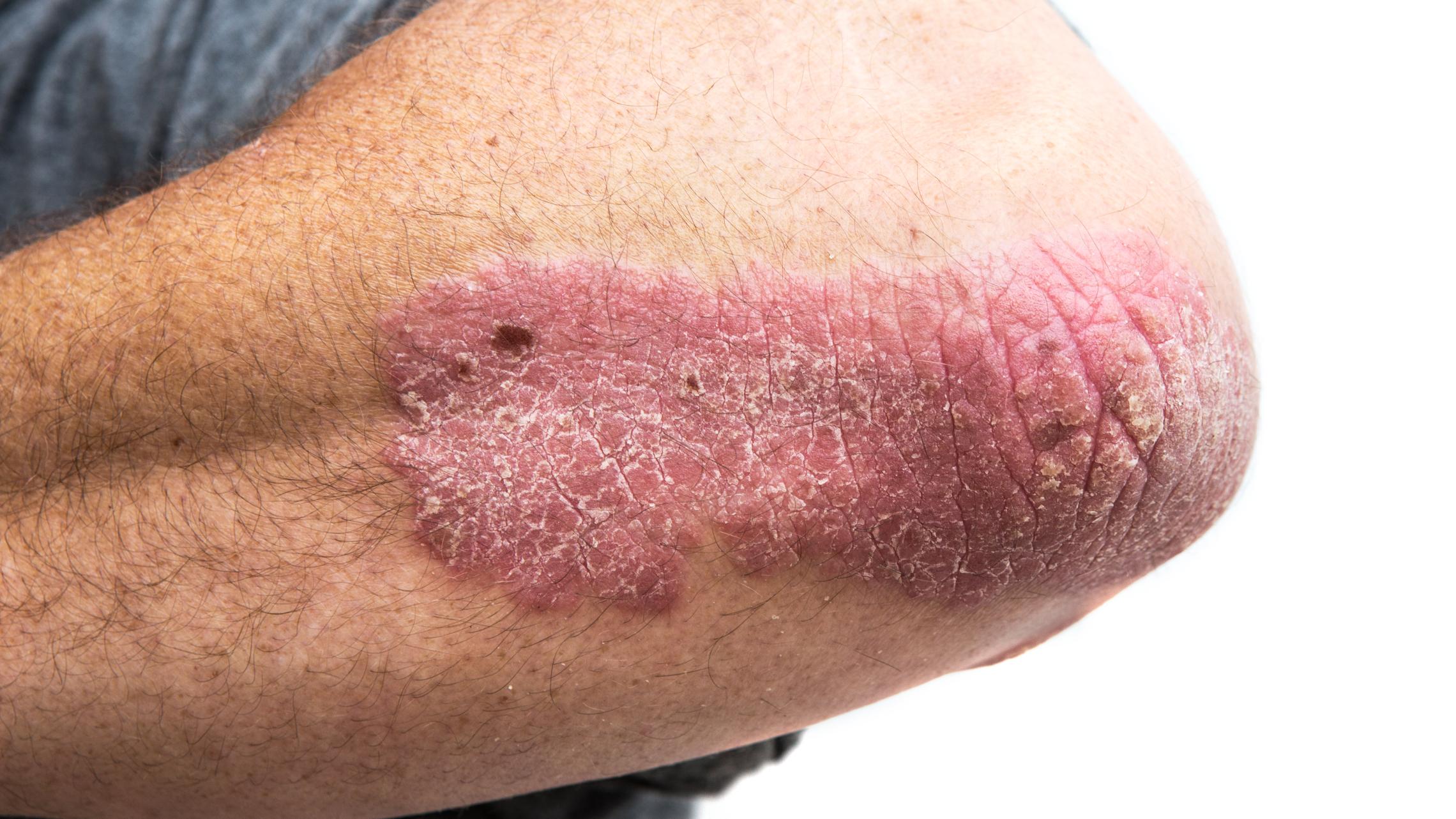
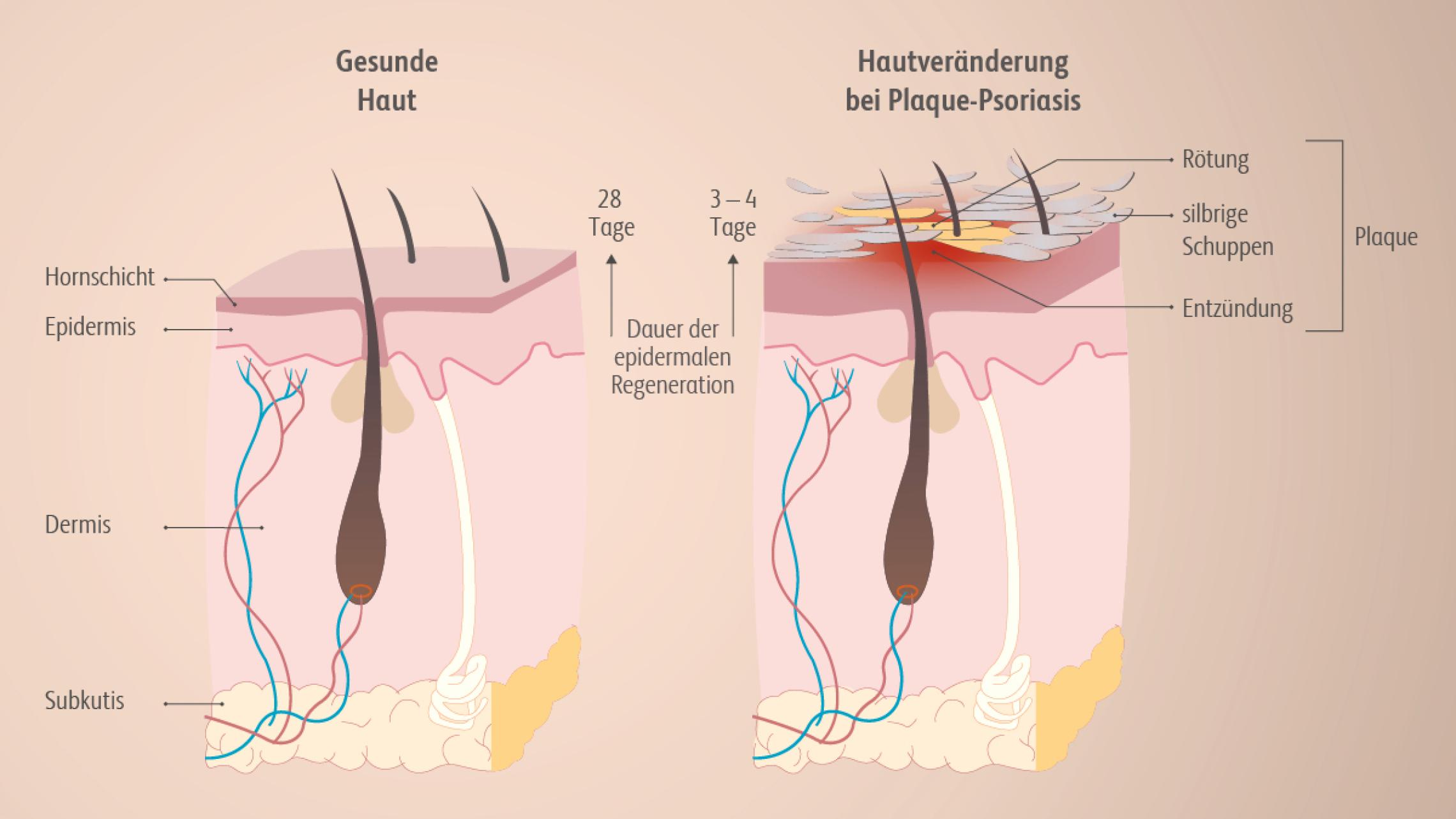
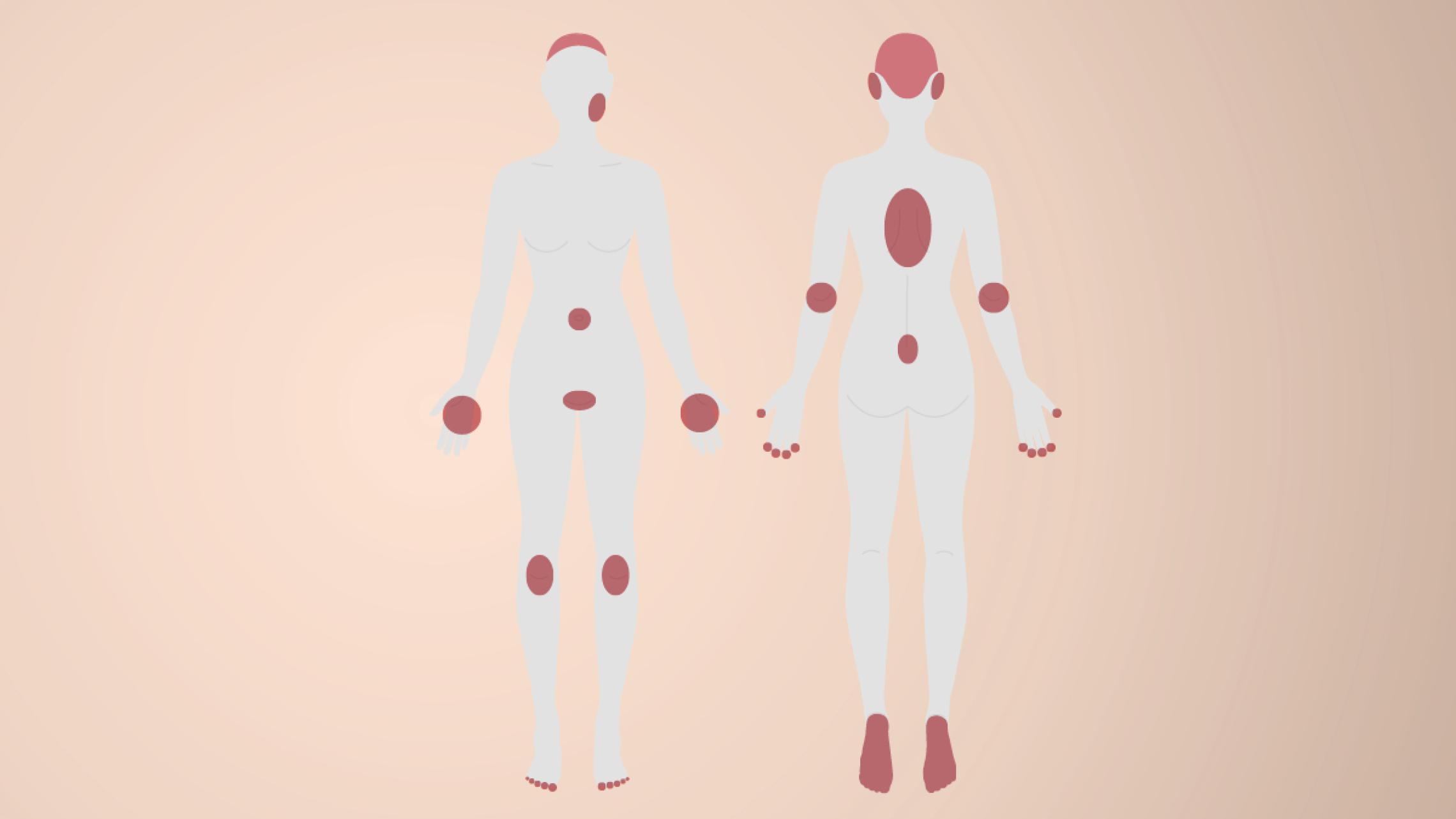
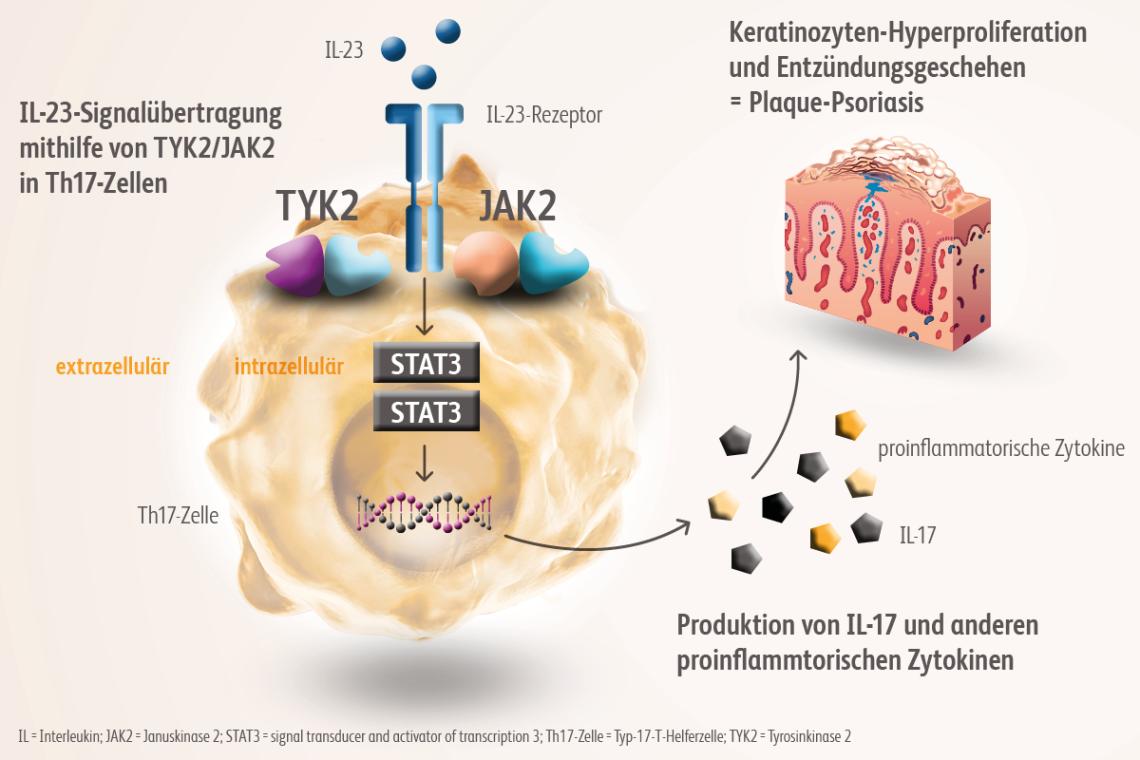
Zur Behandlung der Psoriasis vulgaris stehen topische Therapien, Phototherapien, konventionelle und zielgerichtete moderne Systemtherapien zur Verfügung.Nast A et al. Deutsche S3-Leitlinie zur Therapie der Psoriasis vulgaris, adaptiert von EuroGuiDerm (2021) J Dtsch Dermatol Ges (in print). Die richtige Behandlung reduziert die Symptome sowie Anzahl, Dauer und Schwere der Schübe deutlich.
Circa 2–3 % der Bevölkerung in Europa leiden an PsoriasisSchäfer T. Epidemiology of psoriasis. Review and the German perspective. Dermatol. 2006;212:327-337., in Deutschland sind dies etwa 2 Millionen MenschenAugustin M et al. The German National Program on Psoriasis Health Care 2005-2015: results and experiences. Arch Dermatol Res. 2016;308:389-400.. Männer und Frauen erkranken ähnlich häufig. Psoriasis vulgaris kann in jedem Alter auftreten. Gehäuft geschieht dies im jungen Erwachsenenalter oder um das 60. Lebensjahr.Parisi R et al. Global Epidemiology of Psoriasis: A Systematic Review of Incidence and Prevalence. J Invest Dermatol. 2013;133:377-385. Henseler T, Christophers E. Psoriasis of early and late onset: characterization of two types of psoriasis vulgaris. J Am Acad Dermatol. 1985;13:450-456.